
Azino777 – это игорное заведение, которое предоставляет безграничные возможности для ставок и выигрышей. Это идеальное место для всех любителей азартных игр, которые любят играть в игровые автоматы и получать значительные вознаграждения за счет ставок.
Сайт Azino777 создан очень просто, без броских плакатов и изображений, которые могли бы отвлечь вас от самой игры. Он прост и удобен, слева расположено скрытое меню, которое появляется при наведении на него курсора. Это меню открывает доступ ко всем разделам сайта Azino777, включая:
- Личный кабинет
- Акции и турниры
- Игры
- Выбор языка
- Финансы и многое другое
Итак, заходите на сайт, знакомьтесь с возможностями и начинайте играть!
Азино 777 зеркало – ссылка на сегодня

Поскольку официальный сайт часто блокируется и всегда есть риск нарваться на хакеров, геймеры могут получить доступ к рабочей зеркальной ссылке. Она является точной копией официального сайта с другим доменом. Чтобы получить доступ к ссылке для ставок, достаточно перейти по предоставленной ссылке из службы поддержки или поисковой системы. Первый вариант является более надежным и гарантирует, что игрок получит правильную зеркальную ссылку. Найти рабочую зеркальную ссылку в интернете также несложно, обычно она появляется на первой странице поиска.
Зеркало сайта отличается от официального сайта только доменом, все остальное остается идентичным. Чтобы войти на сайт, достаточно ввести имя пользователя и пароль, которые были указаны при регистрации. Зеркальная ссылка предоставляет те же возможности, что и официальный сайт казино Azino 777, включая демо-версии и ставки на реальные деньги.
Azino 777 — казино

Казино Azino 777 – это новый игровой ресурс, который был запущен в 2017 году. Он был разработан с акцентом на широком выборе игр, способных привлечь внимание потенциальных игроков. Благодаря богатому ассортименту развлечений, включающему более чем 7000 игр, представленных в различных категориях и от разных провайдеров, казино Azino 777 быстро стало очень популярным.
Основное внимание на сайте уделяется видео-слотам, где каждый пользователь может найти интересный и выгодный игровой автомат. Кроме того, здесь доступны Live-казино, TV-игры, карточные игры, игры с костями, лестницы и лотереи. Казино Azino 777 имеет официальную лицензию Кюрасао и принадлежит компании Zavbin Ltd., зарегистрированной на Кипре. Сайтом управляет Orakum N.V., соблюдая местные законы Кюрасао.
Как зарегистрировать новый игровой счёт в казино Azino 777?
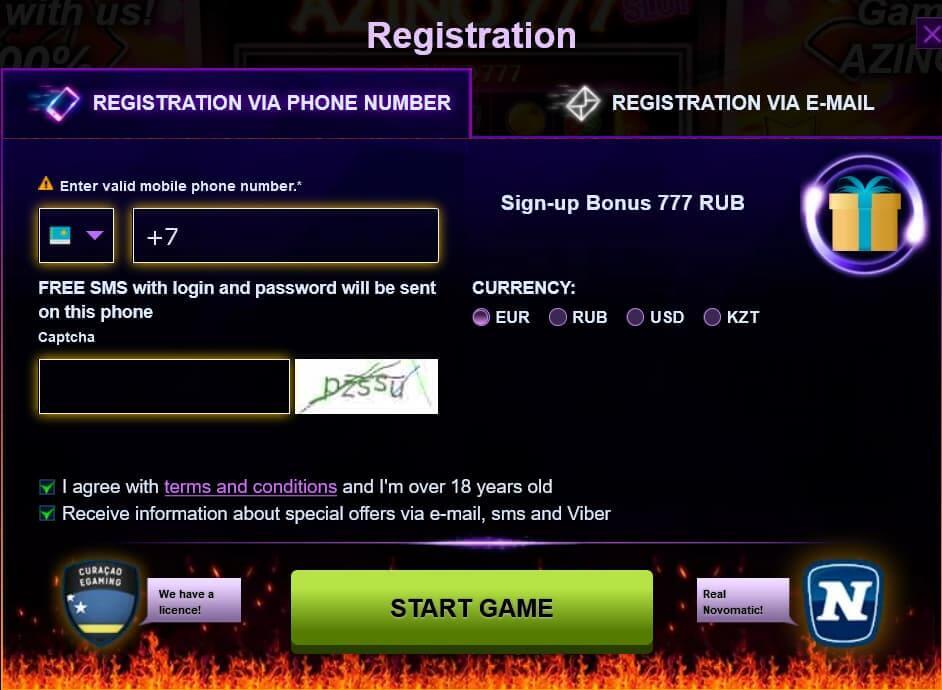
Чтобы делать ставки и играть на реальные деньги, для начала требуется регистрация. Пройти ее может каждый совершеннолетний пользователь. Создание аккаунта предполагает использование номера мобильного телефона или адреса электронной почты. Также потребуется заполнение анкеты, которая состоит из таких полей:
=> Контактный номер.
=> Страна, город проживания пользователя.
=> Адрес электронной почты.
=> Пароль.
=> Дата рождения и пр.
Форма регистрации на официальном сайте или через зеркало отличается интуитивной простотой. Поэтому вряд возникнут какие-то проблемы для пользователей. На этом этапе нужно выбрать игровую валюту. Для этих целей предлагаются рубли, евро, доллары.
Регистрация необходима для того, чтобы делать ставки и играть на реальные деньги. Для ее прохождения требуется быть совершеннолетним пользователем и использовать номер мобильного телефона или адрес электронной почты. Анкета, которую необходимо заполнить, содержит следующие поля:
- Контактный номер
- Страна, город проживания пользователя
- Адрес электронной почты
- Пароль
- Дата рождения и т.д.
Регистрация на официальном сайте или через зеркало очень проста и интуитивна. Пользователи не должны столкнуться с какими-либо трудностями на этом этапе. Необходимо выбрать игровую валюту, такую как рубли, евро или доллары.
Как войти в личный кабинет?
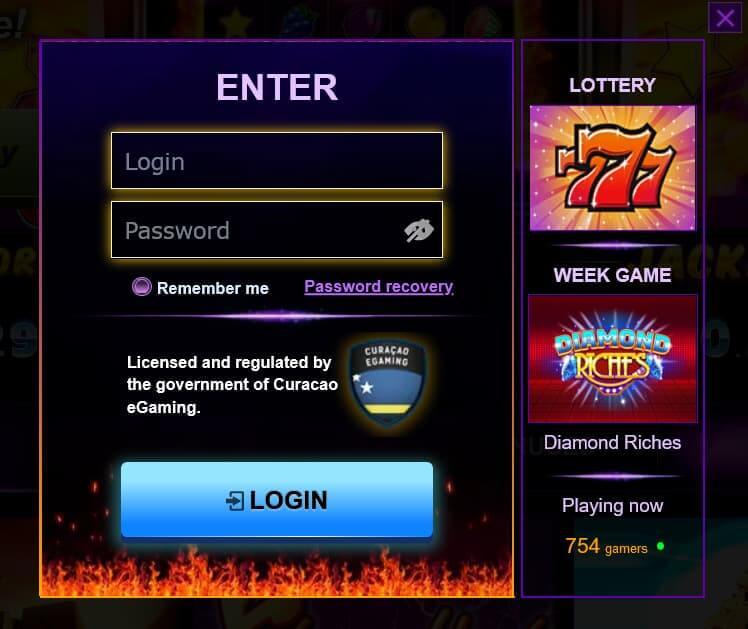
Если вы уже зарегистрировались на Azino 777, значит у вас уже есть личный кабинет – повторная процедура входа не требуется. Проблемы с доступом к личному кабинету могут возникнуть только после долгого перерыва в использовании сайта или случайного выхода из него.
Чтобы зайти в свой кабинет, где содержится вся информация об игроке и своеобразный “пульт управления”, необходимо авторизоваться на сайте. Для этого вам понадобится ввести свой логин и пароль в форму входа, которая появится при нажатии на соответствующую кнопку на главной странице. Если вы привязали свою учетную запись к социальным сетям, это может значительно сократить время входа.
Виды игровых автоматов в Azino 777
Казино предоставляет удобное игровое лобби, которое разделено на блоки для каждого типа игрового автомата. Существуют отдельные категории для новых и популярных игр сайта, а также для избранных игроком автоматов. Всего на сайте около 1000 видеослотов от 32 лучших разработчиков, с возможностью сортировки по игровым провайдерам.
=> Классические слоты – это простой способ игры, где игроку необходимо собирать одинаковые картинки или символы в ряд и получать выигрыш. Запуск слотов возможен после пополнения счета.
=> Карточные игры – здесь на сайте представлено 16 видов, включая покер, блэкджек и баккару. Игрок должен знать правила игры и противостоять соперникам.
=> Рулетка – это еще одна категория автоматов на сайте казино, где представлены различные версии, включая европейскую и американскую.
Кроме этого, ежемесячно игроки могут принять участие в лотерейных розыгрышах и следить за новостями на странице с промо-акциями компании, чтобы не упустить момент дополнительной прибыли.
Бонусы Азино777

Казино Azino777 заботится о своих пользователях и предлагает множество бонусов и акций, ценит своих пользователей и предоставляет широкий спектр выгодных бонусов и акций. Новички могут воспользоваться приветственным пакетом, включающим до 1500 евро на первые четыре депозита и 150 бесплатных вращений на выбранных слотах.
Введя промокод PROMOAZN, бонусы можно умножить.
Другие бонусы, доступные игрокам Azino777, включают:
- Вознаграждения за лояльность
- 50% бонус по понедельникам
- Бонусы на день рождения
- VIP cashback
Эти различные бонусы и акции увеличивают шансы игроков на крупные выигрыши и значительные ставки.
Мобильное приложение Azino 777

Мобильное приложение Azino 777 казино, как и многие другие игровые ресурсы, сегодня является важной частью игрового опыта. Приложение совместимо с операционными системами iOS, Android и Mac, и доступно для бесплатного скачивания. Чтобы установить клиент на свое устройство, достаточно выполнить несколько простых шагов:
- Найти раздел, где можно скачать приложение.
- Выбрать файл, подходящий для конкретного устройства.
- Скачать и установить приложение, следуя инструкциям.
- Запустить портал и наслаждаться игрой.
Однако, для корректной работы приложения, необходимо постоянное и надежное подключение к интернету.
Промокод Azino 777 на сегодня при регистрации

Получите дополнительные бонусы при регистрации на Azino777 с помощью промокода. Введите промокод в специальном окне при регистрации и получите дополнительные подарки. Вы можете получить промокод через специальную рассылку от администрации или на специализированных сайтах, посвященных гемблингу.
Промокод может предоставлять определенную сумму денег или бесплатные вращения на определенных игровых автоматах. Правила получения и отыгрыша периодически меняются, поэтому важно отслеживать актуальную информацию в разделе портала, доступном для всех пользователей.

Отличный сайт, на котором каждый желающий сможет поднять себе денег. Так же хочу отметить тот факт, что сайт раздаёт бонусы, особенно тем. кто в первые зарегистрировался. Так что не пропуститте и начинайте выигрывать и еще добавлю что Azino 777 нравится мне своей качественной работой. Все слоты лицензированные и крутятся без ошибок. Выигрыши с них выводятся в течение часа. Получить дополнительные призы можно за счет бонусов, которые предлагаются здесь на регулярной основе.
Кроме набора игр есть здесь и другие характеристики, которые считаю важными для комфортной игры. У этого оператора можно играть на рубли и сайт по русски написан. Все понятно, особенно когда регистрацию надо было проходить. Нашел под свой вкус восемь автоматов. Думаю, что каждый, кто зайдет на площадку, найдет все, что нужно. Играть интересно, выигрыши есть, пока держусь здесь.
Казино просто супер, профит весьма неплохой. Хороший выбор автоматов, рулеток с слотов. Провожу практически каждый вечер и получаю массу удовольствия.
Классное казино сам в неё играю выводы моментально! Азино 777 самое классное и надёжное. Мне нравится проводить здесь свое время с пользой. Игр много, слоты с высокой отдачей. Современные игровые автоматы. Сайт с простой навигацией и без навязчивой рекламы.
Это казино записал в свой топ. Здесь доступны столы для блэкджека, рулетки, холдема и других азартных игр. Бездепозитный бонус за регистрацию новым клиентам Азино 777 начисляет не плохой. Есть другие услуги бесплатно — бонусные кредиты, турниры без взносов, розыгрыши, подарки, демо-версии слотов для тестирования и так далее. Я лично чаще здесь поднимаю кэш, чем вливаю. Поэтому мне это казино нравится.
После закрытия наземных игорных заведений в нашей стране, Azino777 стало первым онлайн казино которое я узнал и стал играть в нем. Поначалу долго привыкал, но потом втянулся. Никаких претензий к казино у меня нет, заведение надежное и честное. За столько лет игры были разные ситуации, но не было ни одной проблемы с выводом денег. Периодическая блокировка сайта поначалу доставляла немало хлопот, но вскоре вышло мобильное приложение, я его установил и теперь можно играть сутки напролет не опасаясь никаких сбоев.
Обновленный сайт Азино 777 — популярнейшее казино. Здесь можно отлично отдохнуть и заработать денег. В казино хорошие бонусы, особенно приветственный. Он даёт возможность начать зарабатывать с нуля. На сайте много лицензионных не накрученных слотов. Можно делать ставки. Вывод вывод выигрыша всегда своевременен.
Azino 777 казино надежное. Здесь есть лицензия, многие игроки довольные уровнем услуг. Поэтому я тоже играю здесь и хочу занести в достоинства честные выплаты, большой выбор игр. На дистанции я в плюсе. У площадки большой опыт работы, поэтому и проблем не возникает. Со своей стороны соблюдаю правила.
Азино 777 нормальное казино, коэффициенты отличные, бонус при регистрации и пополнении депозита. Все понятно и доступно всем, как зарегистрироваться и пройти подтверждение личности, техподдержка всегда на связи, подскажет, что и как. Игр, слотов очень много, акции проходят ежедневно, промокоды. На каждый день рабочие зеркала. А если скачать мобильное приложение со входом вообще нет проблем. Мой дополнительный доход здесь. Выигрыш вывожу на карту.
Сайт радует постоянными бонусными программами и частыми акциями. За счет них можно минимизировать риски и получить дополнительные выигрыши. Главное, правильно подбирать слоты для отыгрыша. Хорошо, что здесь разрешают прокручивать вейджеры даже на автоматах с низкой волатильностью.
Мне нравится этот сайт!
Все понятно, особенно когда регистрацию надо было проходить. Нашел под свой вкус восемь автоматов. Думаю, что каждый, кто зайдет на площадку, найдет все, что нужно. Играть интересно, выигрыши есть, пока держусь здесь.
Отличное казино, подходит как опытным игрокам, так и новичкам. Широкий выбор игр удовлетворит любой вкус, а приятный бонус для новичков и удобная система вывода выигрышей на банковские карты, электронные кошельки или мобильный счет делают игру еще привлекательнее. Рабочие зеркала доступны каждый день, а мобильная версия позволяет войти без проблем.
Здесь можно насладиться игрой. Предлагаются высокие коэффициенты, отличные выигрыши, промокоды, акции и кэшбэк. Вас ждет огромный выбор игр, которые понравятся каждому. Также есть сюрпризный бонус для новичков. Выигранные денежные призы легко выводятся на банковские карты или электронные кошельки, и зачисление происходит быстро. Доступны рабочие зеркала каждый день, а также мобильное приложение для установки на телефон. Круглосуточная техническая поддержка всегда на связи!
Азино 777 – замечательное казино. Всем поклонникам азартных игр рекомендую. Наличие лицензии гарантирует надежность и безопасность. Среди преимуществ можно выделить разнообразие игр и щедрую программа лояльности.
Одно из лучших казино, где возможно не только интересно провести время за азартными играми, но и выиграть крупную сумму денег. Мне повезло в этом заведении. Сначала я сомневалась в том, что казино выплатит выигрыш. Однако деньги поступили на мою карту в течение двух часов.
Это отличное казино с давней положительной репутацией, которое я узнала из рекламы перед фильмом. С тех пор я часто посещаю это место. Здесь представлены отличные игры, а качественная техническая поддержка делает игровой процесс максимально приятным.
На мой взгляд, это самое популярное и надежное казино! Сайт реалистичный и яркий, с удобным интерфейсом! Регистрация заняла совсем немного времени, и еще дали бонусы. Теперь это мой источник дополнительного дохода. Коэффициенты замечательные, а линия событий широкая. Всегда работает зеркало.
Самое популярное и надежное казино, существующее уже давно! У него даже есть своя песня)) Здесь щедрые приветственные бонусы и простая регистрация! Коэффициенты превосходные, а линия событий широка. Всегда доступное рабочее зеркало, и если вы используете приложение, вам не потребуется в нем.
В этом казино множество старых и новых игр, но я предпочитаю те, в которые привык играть. Все игровые автоматы увлекательные, особенно те, где шансы на выигрыш высоки. Прошло уже 26 дней с момента моей регистрации. Я выигрывал, но проигрышей было больше, чем выигрышей. Сейчас я планирую разработать свою стратегию игры, уверен, что она сработает. Я прочитал, что существуют проверенные стратегии, которые помогают снизить риски. Хочу их изучить и потом применить на практике.
Замечательный веб-сайт, все устраивает. Я давно играю здесь и часто выигрываю. Мне приятно, что регистрация проста и интерфейс понятный. Великолепный выбор игровых автоматов, проблем с выводом денег не возникало. И стабильная работа сайта меня радует.
Играю уже около трех месяцев. Попробовал множество бонусов и протестировал различные слоты. Игры загружаются быстро, доступно много способов вывода средств, никаких разочарований или нареканий. Казино меня полностью устраивает!
Azino идеально подходит для моего увлечения азартными играми, поскольку игровая тематика – это захватывающее занятие, которое приносит хороший доход. В данном казино представлен огромный выбор игр, а также доступен демо-режим для эффективной тренировки. Регистрация проста и необходима для вывода выигрышей.
Автоматы в этом казино приносят отличную отдачу, и мне легко удалось отыграть бонус и остаться в плюсе. Чтобы убедиться в надежности заведения, я решил сделать небольшой вывод. Деньги поступили вовремя, и никаких комиссий со мной не взяли. Теперь я убежден, что казино выплачивает выигрыши честно.
Я решил поиграть в азартные игры и выбрал казино Азино. Удалось выиграть на автоматах, даже играя впервые, легко понять, как нажимать кнопки. Вывод денег проходит гладко, переводы осуществляются стабильно.
Этот сайт действительно интересный, игра на автоматах – захватывающее занятие. Я немного поиграл и вечер пролетел незаметно. Мне даже повезло выиграть, и выигрыш без проблем вывели на карту.
Это лучшее современное казино. Процесс регистрации простой, и после завершения вы получите бонусы. Сайт красиво оформлен и легко навигировать. Я часто выигрываю и успешно выводу деньги. Рекомендую другим игрокам.
Самое известное онлайн-казино на сегодняшний день. Лично я давно играю здесь и у меня получается постепенно увеличивать выигрыши. Сайт работает быстро и безупречно, что крайне важно при игре в онлайн-казино. Вывод средств проходит без проблем и мгновенно на любые карты.
Надежное онлайн-казино с продуманным интерфейсом, обширным выбором игр, множеством щедрых бонусов и быстрым выводом средств.
Каждому, кто интересуется виртуальными азартными играми, хорошо известно казино Azino777, и я уверен, что только с лучшей стороны. Сотни игровых автоматов и щедрая система бонусов удовлетворят как новичков, так и опытных игроков. При возникновении проблем можно обратиться на форум или, что проще и надежнее, обратиться в службу поддержки, где отвечают моментально и быстро решают все сложности. В казино можно не только играть на игровых автоматах, но и наслаждаться классическими настольными играми в видеоформате с настоящими дилерами и живыми соперниками.
По моему мнению, это самое популярное и надежное онлайн-казино! У них реалистичный и красочный сайт, где все легко доступно! Регистрация заняла немного времени, и мне дали хорошие бонусы. Теперь это мой основной источник дополнительного дохода. Отличные коэффициенты и широкая линия. Всегда есть рабочее зеркало.
Мне нравится играть в игровые автоматы, и я уже целый год провожу в этом казино. Участвуя в турнирах, у меня получается выигрывать ещё больше. Казино надежное, я могу выводить выигрыши на свою карту без ограничений в любой день.
Зарегистрировался на сайте неделю назад и уже получил значительные бонусы, что стало отличным стимулом. Применил их в игре и смог увеличить свой доход. Возбуждение от игр невероятно, а азарт зашкаливает. Понравилось все больше зарабатывать и выводить деньги.
Замечательный веб-сайт с интуитивно понятным интерфейсом, множеством слотов и бонусов. Я играю уже долгое время, но ни разу не столкнулся с проблемами вывода или чем-либо еще. Служба поддержки работает просто отлично и отвечает очень быстро.
Игровое заведение с обширным ассортиментом игр. Процесс регистрации простой, поддержка работает круглосуточно. Зеркала всегда актуальны, предоставлено удобное мобильное приложение. Вывод средств осуществляется быстро.
Игровая тематика – это захватывающее занятие, приносящее значительный доход. В данном казино представлен огромный выбор игр различных жанров, также имеется демонстрационный режим для эффективной тренировки. Процесс регистрации прост и необходим для вывода средств.
Мне нравится играть в казино Азино777! Мобильное приложение действительно делает процесс еще более удобным и доступным. Играя на разные суммы, вы можете наслаждаться азартом и, возможно, даже повысить свои шансы на большие выигрыши. Продолжайте наслаждаться игрой и удачи в ваших будущих ставках!
Отличное казино, я познакомился с ним в прошлом году. Здесь можно заработать хорошие деньги на бонусных спинах. Если играть спокойно, можно неплохо пополнить свой счет. Вывод денег быстрый, без комиссий.
Каждый день с удовольствием провожу время здесь. Это отличное казино для игр и заработка. Вывожу выигрыши без труда каждый день, всё работает отлично. Поддержка клиентов отзывчивая и качественно отвечает на любые вопросы.
Знаком с этой компанией уже давно, и впечатления исключительно положительные. Не встречал более надежной и стабильной организации. Великое множество игр, обильные бонусы и честные выплаты. Можно начать с небольших сумм и приобрести опыт. Azino777 предоставляет отличные возможности. Провожу время увлекательно, получая стабильный доход. Использую мобильное приложение для удобства и всегда в курсе всех событий.
Я играю только на мобильном телефоне, это замечательное приложение. Оно помогает мне не скучать в автобусе. Вот небольшой лайфхак: для правильной работы скачайте установочный файл, а затем запустите его на смартфоне через менеджер. Я играю только в лучших, именно так я охарактеризовал это казино.
Это увлекательное онлайн-казино, и пока что все устраивает. Были небольшие трудности с выводом средств, но служба поддержки была на высоте. Оказалось, что проблема была во мне, я не прочитал правила. Но мы быстро разобрались, и теперь все отлично. Я уже шесть раз вывел немаленькую сумму денег, и все прошло гладко.
Azino 777 – это не только отличный развлекательный портал, но и возможность заработать. Достаточно просто зарегистрироваться, начать игру и довериться удаче или своей стратегии. Казино известно своей надежностью и долговечностью на рынке азартных игр. Доступ к сайту всегда возможен через рабочие зеркала, которые всегда активны. Кроме того, у казино есть мобильная версия, что обеспечивает комфортное игровое пространство. Наслаждайтесь азартом в любое время и в любом месте, с возможностью обратиться за помощью к технической поддержке в любой момент.
Игровая тематика – это увлекательное занятие, которое может принести значительный доход. В данном казино представлен огромный выбор игр различных жанров, также имеется демонстрационный режим для безопасной тренировки. Процесс регистрации прост и необходим для снятия средств.
Это отличное казино, главное для меня – честность и проверенность. Сайт и меню простые, все понятно, особенно для новичков. Ежедневно есть рабочие зеркала. В игровой библиотеке миллионы игр, что подойдет каждому. Все игры сертифицированы, есть приятный бонус для новичков, ежедневные акции и промокоды. Вывод денежных средств на банковские карты или электронные кошельки проходит без проблем, быстро и без комиссий. Можно заработать деньги. Начните с демо-версии.
Мы играем постоянно, и всё нас устраивает. Это отличное казино, и я не заметила здесь ничего плохого. Надеюсь, что оно будет работать долго. Я выводю деньги каждый день, и всё происходит быстро и чётко. Если у меня возникают вопросы, я обращаюсь в службу поддержки, и они сразу же мне отвечают.
Прекрасное место для приятного времяпрепровождения. Регистрация здесь очень проста, интерфейс страницы понятен и удобен, а большое внимание уделяется поддержке участников.
Казино Azino-777 – проверенное временем заведение с наличием всех необходимых лицензий и деятельностью во многих странах. Регистрация занимает всего 1 минуту, подтверждение личности проходит быстро, а в случае необходимости техническая поддержка доступна круглосуточно. Бонусы от сайта предоставляются при регистрации, первом пополнении счета, на день рождения, а также часть проигрышей возвращается в виде кэшбэка. Также проводятся различные акции, предлагаются промокоды и устраиваются турниры. Возможно пополнение и вывод средств с депозита с помощью карт, мобильного счета, и электронных кошельков. Здесь можно заработать реальные деньги!
С детства я увлекаюсь азартными играми. Играл в покер и блэкджек. Попробовал игровые автоматы здесь впервые и остался доволен. Вывод средств осуществляется быстро. Поддержка функционирует отлично. Рекомендую!
Играю в Azino уже давно и всем доволен. На сайте простой и приятный интерфейс, что делает поиск нужного игрового автомата легким, даже для новичка. Зеркала функционируют без сбоев. Великолепный выбор игровых автоматов. Пополнение и вывод средств удобно осуществлять через любую платежную систему. Служба поддержки оперативно отвечает на вопросы.
Отличное онлайн-казино. Процесс регистрации прост и быстр, а ассортимент слотов на любой вкус впечатляет. Особенно приятна бонусная система с многочисленными акциями и турнирами. Зеркало функционирует без сбоев, а вывод средств осуществляется оперативно.
Этот сайт – лучший! Здесь нет проблем, деньги выводятся быстро, а регистрация проходит легко. Интерфейс очень приятный и увлекательный. Я обязательно порекомендую его своим близким.
Замечательное и надежное место. Функция “Живой режим” здесь – очень увлекательная и интересная штука. Кроме того, здесь есть удобное мобильное приложение и привлекательные промокоды. И всегда пользуюсь зеркалами.
Играю уже давно и мне очень нравится. Казино достаточно щедрое для клиентов. Оформление и управление приятные и понятные. Ассортимент отличный, есть из чего выбрать. Я уверен, что казино работает по лицензии. Поэтому, рекомендую всем)
Играю уже давно и впечатления только положительные. Казино радует своих клиентов щедрыми бонусами. Дизайн и навигация сайта приятны и интуитивно понятны. Огромный выбор игр, есть из чего выбирать. Безопасность важна, и я уверен, что казино работает по лицензии. Всем с уверенностью рекомендую)))
Azino 777, наверное, одно из самых популярных онлайн-казино. Оно захватывает надолго и увлекательно. Дизайн здесь приятный, яркий и красочный. Регистрация проходит быстро и просто. Здесь представлено огромное количество игровых автоматов. Честное и быстрое вывод средств доступно сразу на карту. Техническая поддержка всегда на связи.
Отличное казино с широким ассортиментом игр, разделенных по категориям. Процесс регистрации простой, служба поддержки работает круглосуточно и готова помочь с любыми вопросами. Всегда доступные зеркала, удобное мобильное приложение. Быстрые выводы на карту или электронный кошелек.
Это легендарное казино, о котором, я уверен, слышали все. Я долго размышлял, стоит ли играть здесь, и сделал правильный выбор. Уже не первый месяц наслаждаюсь игрой здесь. Все отлично!
Всегда приятные бонусы, интересные турниры в казино, вывод средств без проблем. Не стоит обманывать кого-то здесь, так как в этом месте присутствует принцип обмана, что может привести к еще большим потерям.
“Казино просто потрясающее! Оно давно уже завоевало популярность. Найти рабочее зеркало несложно, особенно если знаешь, куда смотреть. Здесь много разнообразных событий, каждое игровое развлечение уникально. Выводы делаются быстро.”
Это одно из самых обычных онлайн-казино. Правила не вызывают сложностей, все понятно. Даже новичку будет легко разобраться. Лимиты на депозит и вывод средств приемлемы, на мой взгляд. Бонусная система здесь хорошая, можно не только получить бонусы, но и легко их отыграть.
Недавно начал играть. Случайно обнаружил рабочее зеркало. Долго слышал о Azino777 и решил попробовать. Решил поиграть, вложил небольшую сумму. Особенно понравился покер с красивой девушкой-дилером. В этот вечер мне повезло, и я удвоил свой депозит. Выплата выигрыша прошла гладко. Планирую вернуться снова.
Мне кажется, что Azino – самое популярное онлайн-казино в России, а возможно, даже во всем мире. Его знаменитый слоган “Azino три топора” встречается повсюду. Именно после просмотра этой рекламы я решил зарегистрироваться, и не пожалел об этом.
Azino777 – уникальное зеркало с щедрыми бонусами при регистрации, что вызывает приятные эмоции. Я лично наслаждаюсь участием в турнирах с крупными призами и увлекательными состязаниями среди победителей. Игровые слоты постоянно обновляются, улучшаются, и добавляются новые игры. Возможности выбора платежных систем для депозита и вывода средств огромны. Великолепный джекпот может привести к крупным выигрышам. Главное – деньги выводятся быстро.
Azino777 – одно из самых известных и непрерывно действующих онлайн-казино. Имеет привлекательный, понятный и эффективный интерфейс. Быстрая регистрация с приятными бонусами, а также доступны промокоды. Предлагает удобное мобильное приложение для Android. Выигрыши могут быть быстро выведены на карту или электронный кошелек.
Недавно начал играть, бывает по-разному. Иногда проигрываешь, иногда выигрываешь. Вариантов для игры много, проблем с пополнением и выводом денег нет. Можно легко внести средства с карты и сразу получить бонусы. Это замечательный способ провести время с увлечением в свободное время. Поддержка доступна по запросу.
Играю сравнительно недавно, всего около двух месяцев, и пока что удерживаю стабильный плюс. При регистрации я получил и активировал стартовый бонус, который работает отлично, без каких-либо проблем. В игре большой выбор, выводы осуществляются быстро, и поддержка реагирует моментально – всегда готовы помочь и ответить на вопросы, если ты соблюдаешь правила. В целом, все в порядке, а дизайн сайта находится на высоком уровне.
Игровая платформа предлагает разнообразные игры для всех вкусов и настроений, а также простую регистрацию. Бонусы здесь привлекательные. Благодарю за информацию о зеркалах, запомню.
Azino777 – превосходная игровая платформа, одна из самых старых и популярных среди азартных игроков. Я сам играю здесь уже более пяти лет и не планирую уходить. Меня радует постоянная доступность сайта, отсутствие проблем с выводом выигрышей, а также привлекательная бонусная программа, широкий выбор игровых автоматов и других развлечений.
Зарегистрировался с исключительной целью попробовать — привлекательная реклама о бонусах побудила. Однако склоняюсь к тому, чтобы остаться здесь — здесь имеется обширный выбор игровых автоматов, включая как классические, например, “Клубнички”, так и новинки. Кроме того, проводятся демонстрационные турниры. Если описание слота привлекает, я всегда стараюсь поиграть. За неделю удается увеличить сумму до 10 тысяч. Процесс вывода средств не затягивается, все поступает в течение суток, зачастую даже за пару часов.
Замечательное казино с оригинальным дизайном, богатство игр и бонусов. Здесь можно не только повеселиться, но и заработать. В мобильном приложении всегда доступны рабочие зеркала, а вывод средств происходит без каких-либо проблем.
В сервисе доступно множество слотов, в которые можно играть целыми днями. Попробуйте использовать стратегии, например, удваивание ставок после проигрыша. Важно при этом играть на небольшие суммы, чтобы не рисковать потерять весь банк.
Это уже целый год, как я знакома с данной компанией. Изначально возникли сомнения, однако моё личное опыт подтвердил, что здесь можно добиться многого. Azino777 – щедрое и надежное заведение. Оно представляет отличное место для приятного времяпрепровождения и возможности дополнительного заработка. Ранее пользовалась зеркалами, но обнаружила, что мобильное приложение более удобно. Проблем с доступом не возникает, и я всегда оставалась в курсе всех событий.
Демонстрационные игры очень полезны. Факт, что владельцы предоставляют их бесплатно, стал одним из факторов, повлиявших на мой выбор площадки. Также хочу отметить, что доверие к сайту увеличилось, когда я узнал, что у них есть не только лицензия, но и контроль честности. Сколько людей, столько и мнений, и нельзя угодить всем. Меня это казино покорило.
В этом казино представлена настолько привлекательная программа лояльности, что было бы грех не воспользоваться ею. Сегодня я планирую привлечь новых игроков со всех доступных источников и ресурсов!
Мне кажется, здесь можно приятно и с пользой провести время. Отличное мобильное приложение позволяет играть в любом месте, прекрасная бонусная программа, и, конечно, выбор игр поражает воображение. Удобно, что всегда есть рабочее зеркало.
Я еще не все понимаю. У меня уже есть любимчик – я играю в «книга кошек». В этой игре барабан немного отличается от других: здесь 6 на линии, при этом 6 заблокирован. Есть функция «удвоить или ничего», где нужно угадать цвет закрытой карты – либо ты удваиваешь выигрыш, либо теряешь все.
Казино Azino 777 – это место, где я с удовольствием провожу время и пополняю свою банковскую карту. Здесь все честно, без обмана. Выиграл – забрал, вывел. Нет скрытых комиссий, все прозрачно, а комиссия за вывод вполне разумная.
Мне нравится дизайн казино Azino 777, он прост и удобен. Здесь много конкурсов и розыгрышей джекпотов. Впечатляет также большое количество игровых автоматов. Отлично, что есть мобильная версия, так что можно играть в любом месте!
Сколько казино я ни пробовала, азино всегда остаётся моим любимым выбором. Здесь всё честно и прозрачно, большой выбор игр всегда доступен, вывод средств на карту быстрый, и поддержка реагирует оперативно на все запросы.
Отлично подходит для новичков в азартных играх. На этом веб-сайте минимальный депозит не составляет проблему, поэтому можно пополнить счет и сразу начать играть на реальные деньги, а не в демо-режиме. Вся информация на сайте доступна и понятна, так что любому желающему будет легко начать играть здесь.
Где вы раньше пропадали? Я преодолел немало трудностей с различными поставщиками и тому подобным. Там все было организовано массово, а здесь предпочтение отдается индивидуальному подходу. Я всегда оцениваю сервис по поддержке, и здесь он на высшем уровне.
В течение многих лет я считал, что казино – это чепуха, но после того, как поиграл по совету друга в игровые автоматы, изменил свое мнение об этом заведении.
Сразу понял, куда и как нажимать, а также оценил простоту создания аккаунта и удобный вывод средств. Благодаря Азино заработал приличные деньги всего за пару дней.
Azino777 – отличное место для игры. Мне нравится здесь удобный интерфейс, легкая навигация, высокие коэффициенты и интересные мероприятия. Всегда легко найти рабочее зеркало. Техническая поддержка доступна круглосуточно, оперативно решает вопросы, а вывод средств происходит очень быстро!
Выбор игр здесь обширный, но я предпочитаю именно эти. Планирую попробовать игру с настоящим дилером в будущем. Ведь игра с реальным оппонентом отличается от компьютера.
Здесь можно действительно увеличить свои выигрыши за счёт бонусов. Я хорошо выиграл на бесплатных вращениях в последнем событии. После отыгрыша мне без проблем сделали вывод средств, и никто не попросил подтверждение личности. В ассортименте слотов есть отличные варианты, а также есть возможность просмотреть свою историю игр.
Заскочила на сайт Azino777 по рекламе. Сразу зацепило. Бонус быстро отыгрался, выигрыш вывелся. Приятно, что здесь все честно, что сегодня редкость. Доверяю этому ресурсу, провожу время интересно, с азартом, и есть возможность заработать неплохо.
Это замечательное место для игр и для тех, кто хочет провести время с удовольствием и пользой! Процесс регистрации простой, навигация понятная. Приятно удивили бонусы! Проблем с доступом к зеркалам нет, всегда можно найти новые ссылки в почтовом ящике. Переводы осуществляются быстро, деньги поступают без задержек!
Я до сих пор удивлена, что решилась зарегистрироваться и начать играть на этом сайте. Регистрация прошла очень быстро. Новичкам предлагают приветственный бонус по промокоду, что приятно. Сайт понятный, удобный и красивый. Я играю каждый день и часто выигрываю. Вывод денег на электронный кошелек проходит без проблем.
Казино Азино – увлекательное место, где можно находить разнообразные возможности для дополнительного заработка. Простая регистрация обеспечила мне бонусный счёт для игр сразу. Команда техподдержки очень внимательна, реагирует на запросы моментально. Тут есть лайв-режимы для тренировок, а также удвоение суммы на счете при пополнении.
В казино представлены разнообразные игры – от классических слотов до настольных игр и живых дилеров. Возможность участвовать в турнирах и акциях делает игровой процесс еще более увлекательным. Поддержка работает круглосуточно и отвечает на все вопросы быстро и профессионально. Не удивительно, что это казино стало одним из любимых мест для азартных развлечений!
Казино всегда было надежным: честное обслуживание, множество бонусов и подарков, безупречный вывод средств. У меня абсолютно нулевых нареканий к этому заведению. Здесь можно выигрывать и без проблем выводить деньги, без лишних блокировок. Я уже несколько раз выводила средства.
Казино Azino 777 всегда ценит своих клиентов, предлагая постоянные бонусы и акции. Это приятно заметить. Рабочие зеркала, оперативная техподдержка, большой выбор игр, проведение турниров с денежными призами и безпроблемный вывод выигрышей – всё это делает игровой опыт удовлетворительным.
Один из лучших azino на сегодняшний день. Играть очень удобно и легко. Очень много разнообразных слотов. Всем рекомендую играть именно в этот казино. Разработчикам большое спасибо
Казино просто супер !!! Много разных слотов и автоматов. Денежку вывеси просто на карту и не только. Регистрация проходит без проблем. Удобный и яркий интерфэйс. Техподдержка быстро реагирует на вопросы!!! Играю и все устраивает!!!
Дизайн и интерфейс такой же как на оф сайте, это делает его очень удобным. При первой регистрации получаешь приятные бонусы 🙂 Тех поддержка работает 24/7. Проблем с выводом нет.
Букмекерская компания azino 777- отличное казино для вывода денег. Сама в этом убедилась. Заявка рассматривается достаточно быстро. Очень радует, что здесь дарят бонусы.В azino777 можно играть в казино и делать ставки .
Уже давно люблю проводить время в букмекерских конторах. Делаю это не с целью получения денег, а для расслабления. Здесь мне нравится делать ставки на спортивные события, ведь так можно испытать удачу.
На мой взгляд, это один из лучших казино на сегодняшний день. Быстрая регситрация, моментальный вывод средств. Скачал мобильное приложение и играю в свое удовольствие. Тех поддержка работает круглосуточно. Рекомендую всем.
Azino 777 — три топорика — это вещь — почти всегда здесь удаётся выиграть — казино не жадное — хозяева не хамят — выигрыши платят честно — дают подняться игрокам — поддержка здесь адекватная -помогают даже в глупых ситуациях — всё без шума и пыли.
Отличный букмекер и казино. Здесь мне очень нравится, много плюшек для игроков. Зеркала всегда рабочие, хорошие коэффициенты. Техподдержка всегда отвечает, работает хорошо. Советую
Azino 777 — хорошая игровая площадка, с удобным и шустрым интерфейсом. Давно здесь играю, постоянные бонусы. Вывод средств без проблем. Если у вас возникнут какие то проблемы, ребята с поддержки все решат быстро, помогут вам разобраться
Очень нравится проводить вечера в этом казино. Несколько раз сталкивалась с блокировкой, но это не проблема, потому что актуальные адреса зеркал я всегда получаю на почту. Очень нравится как общаются операторы техподдержки.
Надёжное и честное казино, которая пользуется популярностью у многих игроков. На сайте нет ничего сложного, разобраться может каждый. Множество способов пополнения счета и вывода денег. Тех поддержка работает круглосуточно и отвечает на вопросы.
Казино заслуживает уважения и доверия. За столько лет работы Azino 777 никого не обманул. Выигрыши всегда приходили. Так же плюс то, что можно играть с мобильного приложения. Казино всегда поощряет активных игроков и дарит бонусы, не только новичкам. Есть режим лайв. Это мой любимый режим. Играю в покер вечерами.
Отличное заведение, в котором возможно заработать хорошие деньги, следует только играть умеючи, вывод заработанных средств осуществляется на банковскую карту. Все очень классно выполнено, можете попробовать.
Казино просто супер !!! Много разных слотов и автоматов. Денежку вывеси просто на карту и не только. Регистрация проходит без проблем. Удобный и яркий интерфэйс. Техподдержка быстро реагирует на вопросы!!! Играю и все устраивает!!!
Хорошее выигрышное казино. Здесь играю давно, уже наверное год или даже больше. Честная система выигрышей. Даже бросил основную работу, чтобы зарабатывать деньги тут. Всё купил что нужно для себя. Вывод денег быстрый и стабильный. Обращался пару раз в техподдержку и ответили в течение часа. Проводятся турниры. Рекомендую поиграть!
Известная всем букмекерская кантора с приятным интерфейсом и удобным меню. Количество спортивных событий, на которые можно делать ставки, зашкаливает. С рабочим зеркалом все и всегда в порядке. С технической поддержкой тоже. Деньги выводятся моментально и без обмана. В общем, всем рекомендую попробовать себя на на ниве онлайн-заработка именно в этой конторе.
Играть в Azino 777 мне по нраву. Работаю в данной компании уже более года и впечатления сложились от взаимодействия с ресурсом сугубо положительного типа. Не всем дано заработать приличную сумму здесь, но лично мне тут светит зелёный свет. Не знаю это наверное удача, но результат всегда положительный, не считая мелких огрехов. Считаю достойным местом где есть возможность прилично заработать.
Друг выиграл кругленькую сумму в азино, я решил попробовать и свою удачу, что поделать, молодость грешна. В итоге я ничего не выиграл. Не стоит тратить все свои деньги, но если есть желание поиграть, то можно попробовать, как говорится, «что не выиграл — то заработал».
У меня хоть и небольшой опыт гемблера, но только в азино казино, я узнал, что про видеопокеры. Зависаю конкретно теперь в них и в слотах. А вообще тут развлечений на любой вкус, и живое казино с симпатичными дилерами и дилершами. )) Бонусов хватает, приветственный очень приличный. И выводы: не скажу про карты, но на кошелек получаю в течение часа.
Удобное и простое казино, нравится множеством бонусов и разнообразием игр. Все стабильно работает — ниче не зависает, нигде не вылетает, играть тут можно. Выигрыши не тормозят и есть много способов их забрать. А если что-то застопорится, поддержка выручит. Я обращался дважды, вопросы решили толково и быстро.
Открыл эту площадку недавно, первые впечатления следующие. Хороший приветственный бонус, разнообразие игр и честные выплаты. Кстати, первый подарок доступен одновременно с регистрацией.
Одно из самых узнаваемых казино и не зря! Здесь масса игр, которые придутся многим по душе, быстрый вывод средств, с которым не должно возникнуть трудностей. Советую!
Замечательное место для игр и развлечений, играю тут постоянно на
автоматах и в карты, периодически выигрываю, не раз уже выводил деньги.
Сайт яркий, позитивный, сама игра тоже дарит яркие эмоции, большой выбор слотов, всегда можно найти что-то интересное, какие-то становятся любимыми.
Классный сайт, большое количество выигрышей, быстрый вывод денег и все надёжно, щедрые бонусы, что радует еще больше, обязательно останусь с вами надолго и буду рекомендовать близки
Эти магические Три топора они же из детства. )) Они есть и в Азино, и классические и продвинутые, и еще комби с любимыми Фруктами. И выигрышные оказались для меня, чему я очень рада. Игр и других много, в том числе карты и настольные, так хочется во все поиграть. Выводила на карту сразу. Скорей бы на пенсию — вот тогда наиграюсь от души. 😆 Думаю, Азино к тому времени останется таким же ярким, молодежным и надежным казино. )
Это по настоящему здорово сидеть дома и развлекаться в виртуальном казино и ощущать себя так, как-будто находишься в реальном. Именно так и ощущаю себя в этом казино, а как иначе, если здесь такое яркое оформление автоматов, которые хорошо работают, без глюков и зависаний. Вообщем, наслаждаюсь игрой по полной.
Бонусов неплохо так отсыпают, есть, на что развернуться. Фриспины мне дают довольно часто, отыграть получается приблизительно процентов 70-80 выигрышей. Неплохая добавка, я считаю, к тому же за депозиты и процент выдают. В целом нормальное казино, не жадное.
Я уже давно играю в казино Azino 777 и за это время у меня не возникло ни одной проблемы с их стороны. Если у меня возникают какие-то вопросы, служба поддержки всегда готова помочь. У них также очень много бонусов, каждый день по электронной почте приходят различные предложения, а также огромное количество турниров на любой вкус. У них очень полезный сайт, и нет ничего лишнего. Огромный выбор лучших провайдеров.
Азино 777 надёжная и интересная игровая площадка. Играю давно и с большим удовольствием. Захватывает на долго. Регистрация быстрая и не сложная. Представлено огромное количество игровых автоматов и видеослотов. Деньги вывожу на карту, проблем никогда с этим не возникает.
Хорошее онлайн казино. Интерфейс яркий и необычный , много игровых автоматов на любую тематику. Вывод без задержек. Регистрация быстрая, в два клика. Лично я играю в турниры, пока все нравиться.
крутой сайт, здесь зарегался недавно, но все нравится. различные слоты и автоматы избавят от скуки да и возможно получится хоть немного выиграть. буду всем рекомендовать.
Шикарный сайт. Не знаю почему я не сидел на нем раньше но как только я зашел на сайт. Как только зарегистрировался сразу понял сайт ну просто топ. Так и оказалось. Сайт действительно крутейший.
Нормальное казино, слоты все разные, играть можно. Также много и других разных азартных игр. Казино не делает подкрутку в свою сторону и таким образом можно не плохо выигрывать, если играть с умом. Короче, я советую
Зарегистрировала аккаунт в этом казино год назад. Не испытывала ни каких проблем с данным казино. Внесение депозита и выплаты все работает как часы. Игр и автоматов очень много, все рабочие. Зеркала тоже. Рекомендую данное казино
В заведении коэффициентов на какое нибудь спортивное событие хватает, но я выбираю невысокие значения, пусть выигранного будет поменьше, зато и риски ниже. Так постепенно набираю вполне хорошие для себя суммы денег. Вывод работает, можно не беспокоиться, все переводят.
играю на азино давно, очень надёжная игровая площадка. тут всё часто, никто ничего Не подкручивает. выигрывать тут реально, и даже очень хорошие суммы. как правило, новичкам и очень опытным всегда улыбается удача
Неограниченные страсти, эмоции, впечатления кипят и получают все игроки и клиенты самого лучшего казино — Казино 777. Я сам здесь играю несколько лет и постоянно узнаю что-то новое, так как казино не стоит на месте, развивается, совершенствуется. Сайт работает безупречно, в любое время суток. Денежный поток не прекращается. Твой выигрыш ничем не ограничен и зависит только от тебя. Казино честно отдаст все выигранное тобой, в строго оговоренные сроки.
Крутая площадка которая собрала в себе сразу слоты и ставки. На самом сайте все приделано просто, нет надоедающей рекламы. Очень выгодная бонусная система. Зеркало работает без перебоев. Вывод приходит в срок.
Азино777 это отличный вариант для дополнительного заработка. Пытаю удачу здесь ежедневно, получаю подарки и кручу спины на слотах. Зеркала всегда рабочие, со входом проблем нет. Отдача на автоматах довольно высокая, выигрываю практически без пополнения, гамаю чисто за бонусы.
Говорят, что все казино дают выигрывать только в самом начале, но на Азино777 я уже играю в течении двух лет и мне почему то удаётся до сих пор делать большие заносы. Это казино имеет лицензию, и многое зависит от провайдера и вашей удачи. Не ищу другие казино, так как Азино777 и так мне даёт всё, что мне нужно — эмоции и выигрыш. Всегда выплачивает, так что я спокоен за свои деньги, всем рекомендую.
Отличное казино! Присутствуют все основные провайдеры. Очень много бонусов на любой вкус! Адекватный саппорт с оперативной поддержкой. Очень много розыгрышей в телеграмме. Здесь есть все что мне надо.
Мощный игровой ресурс: быстрая регистрация, удобная навигация, привлекательный дизайн. Сайт корректно отображается на разных устройствах: телефонах, планшетах, ноутбуках, на больших мониторах. Большой выбор игр, турниров, лотерей. Всем побед и больших выигрышей.
Люблю провести свободное время в казино, досуг здесь настолько увлекателен, что не замечаешь проходящего времени, вроде бы только сел, а пора уже заканчивать. Эмоций в игре хватает с избытком и с нетерпением ждешь опять повторить это вновь и вновь. Приятно видеть, как после игры счет увеличился в разы, такое бывает нередко.
Много разных слотов и автоматов и не только. Приятный бонус за регистрацию. Постоянно играю в это казино, оно стало одним из моих любимых.Выводят деньги всегда вовремя, ни разу не жаловался в техподдержку. Дают постоянные бонусы.Хорошее, популярное казино известное наверное каждому.
Азино777 это отличный вариант для дополнительного заработка. Пытаю удачу здесь ежедневно, получаю подарки и кручу спины на слотах. Зеркала всегда рабочие, со входом проблем нет. Отдача на автоматах довольно высокая, выигрываю практически без пополнения, гамаю чисто за бонусы.
Отличная букмекерская контора. Уже давно с ним сотрудничаю и получаю только одни положительные эмоции. Со входом проблем нет а на телефоне и зеркал не нужно.
Надёжное казино с продуманным интерфейсом.Большой выбор игр,много щедрых бонусов,быстрый вывод денег,вежливая тех.поддержка.
Очень классно что в Азино можно с начала ознакомиться с ассортиментом игр, определиться с выбором и потом только регистрироваться. Огромное количество различных слотов, лотерея, бонусы особенно радуют. Служба поддержки работает круглосуточно и поможет в любом вопросе.
Игровая площадка супер! Регистрация не сложная и нету не чего лишнего, верификацию прощёл без сложностей. Играю и поднимаю не плохие деньги. Проблем не видел с выводом.
Приятное во всех отношениях заведение. Возможностей масса, можно поиграть в игры, можно ставки сделать. Все увлекательно и самое главное доходно, главное разобраться, а сделать это не составит труда. Я с Azino777 уже год и довольна вполне. Не только получаю заряд позитива, но и зарабатываю прилично. Для меня это особенно важно. Пользуюсь зеркалами, узнаю их рассылок, удобно и надежно. Довольна!
Это казино моё любимое,играю здесь давно и с удовольствием. Вывожу выишрыши прямо на свою карту,проблем с операциями нет,все работает слажено
На сайте Azino 777 нравится участвовать в различных конкурсах и турнирах. Казино шикарное. Очень много игр и разных развлечений. Собственно говоря, можно зарегистрироваться здесь и не искать других игровых площадок. Здесь есть абсолютно все. Классно, что были придуманы зеркала, всегда и везде игры будут в полном доступе.
Azino 777 продвинутая контора. Мне нравится что работает по лицензии. Можно не бояться, что кинут. Уже сколько раз выводила деньги. Все нормально. Рекомендую!
Отличная игровая платформа. Давно здесь играю. Площадка проверенная, есть лицензия — всё по-честному. Простой и понятный интерфейс, замечательные бонусы. Вывод и пополнение на множество платёжных систем. В общем, устраивает всё. 💡
Регистрация простая, сразу бонусы, которые можно отыграть. Количество слотов здесь огромное, еще настольные игры, рулетки, лотереи. Все игры распределены грамотно. Бонусных акций много не только для новичков. Способов вывода выигрыша много, и они работают без задержек и обмана.
Три топора — щедрая контора! 💡 Редкий случай, когда я отсюда без выигрыша ухожу. Но если и проиграю, настроение всё равно замечательное, ещё и казино «подогреет» немного кэшбеком. Иногда, бывает, на сайт не зайти, но это не их вина, роскомнадзор лютует зазря. В остальном нареканий нет, вполне можно рекомендовать. 💡
После регистрации получила бонус, который с успехом отыграла. На сайте есть демоверсии игр, чтобы разработать свою стратегию для каждой игры. Пополнение и вывод денег лёгкий и быстрый.
Мне нравится данная букмерская контора. Большой выбор ставок и немаленький коэффициент , что не мало важно . Быстрая регистрация и так же вывод. Вывести деньги можно как на карту так и на электронные кошельки.
Нравится пользоваться услугами казино 777. У казино 777 красивый, яркий, призывный дизайн сайта. Навигация очень удобная, продуманная и грамотная. Все кнопки под рукой. Интуитивно понятно, зашел и играешь. Единственно, нужно заходить через зеркала, но ничего не поделаешь, такие у нас законы и правила. Зато такое минимальное неудобство всегда компенсируется со стороны казино призом или бонусом. Так что не прогадаешь, заходи и играй.
Удобная навигация и красочный дизайн сайта. Разнообразие игровых автоматов и слотов. Казино регулярно проводит турниры и конкурсы. Широкая программа лояльности. Есть мобильная версия для смартфонов на базе андроид. Круглосуточная техподдержка, вывод на карту или кошелек без задержек.
Хорошее современное казино, особенно радует, что мобильная версия адекватно сделана. У меня на стареньком ведроиде без нареканий работает, не виснет, из игр не выкидывает. Даже если сеть так себе, все равно нормально связь с сайтом держится. Так что играть можно с комфортом в любом месте.
Очень хорошее казино. Дизайн сайта отличный. На сайте представлено большое количество разных игр. Регистрация лёгкая и быстрая. Играю несколько раз в неделю. Всё просто отлично. Спасибо за хороший сайт.
Зарегистрировался в онлайн-казино Azino777 не очень давно, меньше месяца назад. Азартным человеком себя не считаю, но тут как-то потихоньку втянулся. Понравился выбор игровых автоматов и привлекательный дизайн самого сайта. Ставил понемногу, но пока по итогу в плюсе. Вывод денег быстрый, претензий к казино нет.
Казино проводит регулярные турниры и конкурсы, предлагает множество бонусов в том числе и приветственный бонус. Огромное разнообразие игровых автоматов. Мобильная версия одна из самых современных и удобных для гаджетов. Шикарный дизайн, удобная навигация, без рекламы. Вывод на карту без комиссий.
На сайте Azino777 я много лет назад начал знакомство с виртуальными азартными играми, как раз в то время, когда у нас закрыли наземные заведения и податься было больше некуда. С тех пор это заведение несколько раз модернизировалось и становилось все лучше и лучше, появились новые возможности и расширялась программа лояльности. Все отлично, только огорчает внезапная периодическая блокировка сайта нашими надзорными органами. И чтобы не рыскать в интернете в поисках актуального зеркала, я предпочел установить мобильное приложение, все тоже самое, а удобств больше, и никто не блокирует.
Азино 777 самое классное и надёжное казино. Здесь много развлечений. Я с удовольствием провожу досуг за игровыми автоматами. Слоты здесь с довольно высокой отдачей и графика качественная. На сайте полностью отсутствует сторонняя реклама, техподдержка 24 /7.
Я точно знаю что с чем бы мне не пришлось в жизни столкнуться все преодолею ибо я играю в лучшем в мире онлайн казино. Спасибо ему за это!
Удобная площадка, множество платежных систем, быстрый вывод и куча автоматов — все что нужно для комфортной игры и чем лично меня привлекает казино — минимальный начальный депозит, но эти совсем небольшие вложения легко окупаются, и получить можно в разы больше.
Азино Три топора — это не простой сайт для игр и развлечений , здесь действительно можно и даже нужно выигрывать . Здесь хозяева сайта не жадные на выигранные деньги — выплачивают выигрыши сразу , без лишних проверок выигрыша и проблем по поводу как этот выигрыш состоялся — по какой то Вашей хитрой продуманной системе или Вам просто повезло — причём выплаты все до копеечки честные .
Особенно понравилось в Азино 777, отношение к игрокам. Саппорт помогает с решением сложных вопросов. Лично я никак не мог понять, какой регламент выплат и можно ли сразу выводить крупные суммы. Все подсказали, объяснили. Вывод без задержек, за что отдельное спасибо.
Наткнулся на казино случайно. О сервисе информации в интернете мало. Но ему реклама не нужна. Большой ассортимент бонусных предложений и так привлекает новых игроков. Играю в основном с телефона — очень удобно. Сайт не блокируют, все автоматы быстро загружаются. Получилось отыграть бонус и вывести его на карту буквально за считанные часы, был приятно удивлен.
Играю только с мобильного телефона, классное приложение. Все работает даже при слабом инете. Помогает не скучать в автобусе. Маленький лайфхак, чтобы корректно работало скачайте установочный файл, а потом уже в смартфоне через менеджера запускайте
Отличное казино. Регистрация проходит быстро и легко, также недолго происходит освоение интерфейса самого сайта. В честности заведения сомневаться не приходится, вывод денег моментальный,за все время что здесь играю проблем никаких не было. Если кто ищет где реально можно подняться, рекомендую заходить.
Отличная площадка с множеством слотов. Здесь можно найти все, чо хочешь. Я нашел себя в картах. Покер — игра инеллектуальная. В живом режиме можно влиять на результат собственными мозгами. Здесь классные студии и опытные операторы. Ну, и дилеры, разумеется. Постоянно все видно, без подвисаний. В слотах не очень шарю, от них у меня в глазах символы крутиться начинают.
Прикольная площадка, всегда есть, во что поиграть. Я сам не особо много вкладывал, но в небольшом плюсе всегда остаюсь. особенно везет на “книжных” аппаратах, здесь они в отдельном разделе, удобно выбирать. По выводу вопрос только один раз возник, нужно было подтвердить, что мне давно уже восемнадцать лет есть. А так все норм проходит, как часы система работает.
Отличное заведение с множеством интересных игровых автоматов а так же есть настольные и карточные игры,есть возможность и поиграть на ставках на спорт,играю в основном на ставках на футбольные мероприятия а так же в покер,деньги с выигрышей выводят на карту без проблем.
Всегда доверял и доверяю свое время и средства этому казино. Уже который год играю и не боюсь, что возникнут какие либо вопросы, по поводу вывода или еще что нибудь в этом роде. Все супер, все честно и надежно. Современное казино, лучше ничего не скажешь.
Хорошее казино с высокими коэффициентами, большим выбором игр, бонусами и промокодами для игроков. Вывод без задержек, быстрая регистрация. Есть удобное мобильное приложение. Техподдержка помогает в режиме 24/7.
Хорошее современное казино, особенно радует, что мобильная версия адекватно сделана. У меня на стареньком ведроиде без нареканий работает, не виснет, из игр не выкидывает. Даже если сеть так себе, все равно нормально связь с сайтом держится. Так что играть можно с комфортом в любом месте.
Отличный игровой ресурс на данный момент. Очень нравится, что сайт всегда в доступе и не тормозит. Большое количество бонусов для новичков, техподдержка работает круглосуточно. Выбор игровых автоматов и слотов просто огромный.
Известное казино, которое уже не первый год существует. По этому сомнений не было. Сама регистрация быстрая и главное можно выбрать удобный способ для меня. За регистрацию дали бонусы. Они то мне и помогли в начале разобраться. Теперь это мой доп доход. Деньги вывожу на карту, проблем и задержек не было. Всегда рабочее зеркало!
Хорошо известная букмекерская кантора,у сайта приятный интерфейс и удобное меню, множество спортивных мероприятий на которые можно делать ставки. Выйгрыш выводиться быстро на карту или электронный кошелек,с рабочим зеркалом проблем не возникало, адрес можно узнать через канал букмекерской конторы в мессенджере Телеграмм.
Ну. Вообще заведение серьезное конечно. Все красиво и культурно, работает отлично, бонусы такие — заманчивые. По моему если где и играть то лучше тут.
Зарегистрировалась здесь по совету подруги и ни разу не пожалела. Уже несколько раз выводила выигрыши. Нравится, что здесь можно и поиграть, и поставить на спорт. На сайте все просто и понятно. Хорошие коэффициенты, много бонусов. Кстати, первый бонус сразу при регистрации начислили, его я использовала в ставках. Честные выплаты, на карту денежка приходит быстро. Теперь тоже своим знакомым советую.
Крутое онлайн казино. Хорошо себя зарекомендовало, также быстрый вывод средств практически без комиссии, рекламы нет.
На площадке Azino 777 очень представительный лайв раздел. В живую предпочитаю играть в покер. Есть много вариантов. Общение с крупье нормальное. Ставки принимают и выплаты потом проводят быстро. Казино нравится.
Мне кажется уже все слышали об этом казино. Давно существует и есть даже песня). Поэтому сомнений о регистрации не было.
Сразу получила бонусы, с них и начала играть и выводила деньги на карту. Теперь это стало дополнительным доходом. Деньги проступают быстро на банковскую карту.
На сайте простой интерфейс. Широкий ассортимент игровых автоматов. Техподдержка работает круглосуточно, с выводом проблем нет. Регулярные акции и турниры. Высокие коэффициенты на ставки. Есть мобильное приложение для смартфонов
Лучшая площадка для новых и опытных геймеров. Автоматы с отличной отдачей. И в целом видно, что Азино старается — здесь очень удобный, красивый и стильный сайт. С управлением и навигацией все понятно. Работает грамотная служба поддержки. Вывод занимает несколько минут – это мне нравится больше всего.
Интересное и оригинальное оформление, ненавязчивая светлая цветовая гамма, визуально приятные шрифты, удобная навигация. Большое разнообразие игровых автоматов. Регулярные турниры и конкурсы. Широкая программа бонусов. Высокие коэффициенты. С выводом проблем нет.
Азино отличное казино для заработка денег и букмекерская контора в одном лице, ориентированное на русскоязычных игроков. Классный сайт, где все понятно и не надо ничего искать. Часто делаю ставки на спорт. Играю здесь все свое свободное время. Техподдержка помогает 24\7. Хорошая система бонусов и акций. Выигранные средства без проблем вывожу на карту или кошелек.
Азино 777 — отличное онлайн казино и букмекер. Представлено много соревнований, разнообразных игр. Большое количество современных слотов. Есть мобильная версия.
Регистрация проста, понятен интерфейс. Всё работает отлично. Попасть на сайт можно в любое время. Выигрыш выводится быстро. Заведение честное, проверенное временем.
это очень крутое казино, здесь представлено большое разнообразие игровых автоматов и слотов на любой вкус. Стильный дизайн с удобной навигацией без рекламы. Здесь регулярно проводят конкурсы, акции и турниры. Есть мобильное приложение, техподдержка работает в круглосуточном режиме.
Хорошее мобильное приложение быстро захожу в игровые автоматы, играть удобно с крупье без лагов. Заведение надёжное по выплатам в течение часа поступают деньги на карту.
Очень нравится, что сайт всегда в доступе и не тормозит. Большое количество бонусов для новичков, техподдержка работает круглосуточно. Выбор игровых автоматов и слотов просто огромный.Выигрыш всегда выводится быстро,без проблем.
Огромное разнообразие игр, турниров и ставок на любой вкус. Простая и быстрая регистрация. Продуманный и качественно разработанный дизайн сайта, удобная навигация, приятный интерфейс. Есть техподдержка в доступе круглосуточно, деньги на карту поступают достаточно быстро
Отличное казино. Сайт яркий и понятный. Регистрация простая. Неплохо подзарабатываю здесь. Есть демо версия для совсем новеньких. С выводом проблем не бывает можно на карту или электронные кошельки.
Множество различных слотов. Есть приятный бонус . Зеркало рабочие,не тормозят.Лично мне здесь играть очень комфортно. Уже не раз выводил выигранные средства и проблем никогда не возникало.Казино отличное, проверенное временем.
Azino777 — отличное онлайн-казино. Очень большой выбор различных игр и слотов. Сайт очень удобные, а самое главное — всегда доступен. При регистрации дают щедрые бонусы. Выигрыш выплачивают быстро и честно. Рекомендую.
Одно из лучших современных казино с высокими коэффициентами отдачи и большим выбором игр и слотов. Регистрация простая, вывод быстрый. Есть бонусы и промокоды для игроков. Техподдержка круглосуточная 😎 💡
Казино изначально притягивает привлекательным дизайном — интерфейс и слоты оформлены ярко, так, что хочется зайти и посмотреть, что там. Играю что-то около полугода, начинала с демо, сейчас уже ставлю на реальные деньги. По выигрышам нет ничего невозможного — главное подходить с умом и применять стратегию. Зеркала работают на ура — доступ есть всегда.
На сайте Azino 777 нравится участвовать в различных конкурсах и турнирах. Казино шикарное. Очень много игр и разных развлечений. Собственно говоря, можно зарегистрироваться здесь и не искать других игровых площадок. Здесь есть абсолютно все. Классно, что были придуманы зеркала, всегда и везде игры будут в полном доступе 😳
Отличное казино! Присутствуют все основные провайдеры. Очень много бонусов на любой вкус! Адекватный саппорт с оперативной поддержкой. Очень много розыгрышей в телеграмме. Здесь есть все что мне надо.
Играю в казино Azino 777 уже давно, за это время с их стороны не было ни одной проблемы, если есть вопросы, служба поддержки всегда поможет. Так же очень много бонусов, каждый день приходят письма с разными предложениями, огромное количество турниров на любой вкус. Очень удобный сайт и нет ни чего лишнего. Огромный выбор топовых провайдеров.
Казино изначально притягивает привлекательным дизайном — интерфейс и слоты оформлены ярко, так, что хочется зайти и посмотреть, что там. Играю что-то около полугода, начинала с демо, сейчас уже ставлю на реальные деньги. По выигрышам нет ничего невозможного — главное подходить с умом и применять стратегию. Зеркала работают на ура — доступ есть всегда.
Играю в казино Azino 777 уже давно, за это время с их стороны не было ни одной проблемы, если есть вопросы, служба поддержки всегда поможет. Так же очень много бонусов, каждый день приходят письма с разными предложениями, огромное количество турниров на любой вкус. Очень удобный сайт и нет ни чего лишнего. Огромный выбор топовых провайдеров.
Отличное казино! Присутствуют все основные провайдеры. Очень много бонусов на любой вкус! Адекватный саппорт с оперативной поддержкой. Очень много розыгрышей в телеграмме. Здесь есть все что мне надо.
Одно из лучших казино. Много различных автоматов, провайдеров, постоянные бонусы и турниры. Платят быстро, моментальные выводы, лимиты ограничены только платежными системами. За всё время игры недостатков не обнаружил.
Азино отличное казино для заработка денег. Никакого обмана. Все легко и просто. Удобное и понятное меню. С выводом денег трудностей нет. Выводить можно на электронный кошелек или сразу на карту.
Оценю казино на пятерку. Положительные стороны: всегда платят, дарят бонусы, здесь много автоматов на любой вкус, можно играть с телефона. Отрицательных моментов не обнаружил. Мне здесь нравится.